糖尿病治療はここ数年で大きく進歩しています。
特に注目されているのが GLP-1受容体作動薬 という薬です。
この薬は
・血糖値を下げる
・体重を減らす
・低血糖が起きにくい
という特徴があり、現在は世界中で使われています。
しかし今までこの薬には
大きな問題がありました。
ほとんどが注射だったことです。
「注射はちょっと苦手…」
という患者さんも多いでしょう。
そんな中で登場したのが
飲み薬タイプのGLP-1
です。
この記事では
・GLP-1とは何か
・新しい薬「オルフォルグリプロン」
・Lancetの研究結果
・いつ発売されるのか
を患者さん向けにやさしく解説します。
GLP-1とは何?
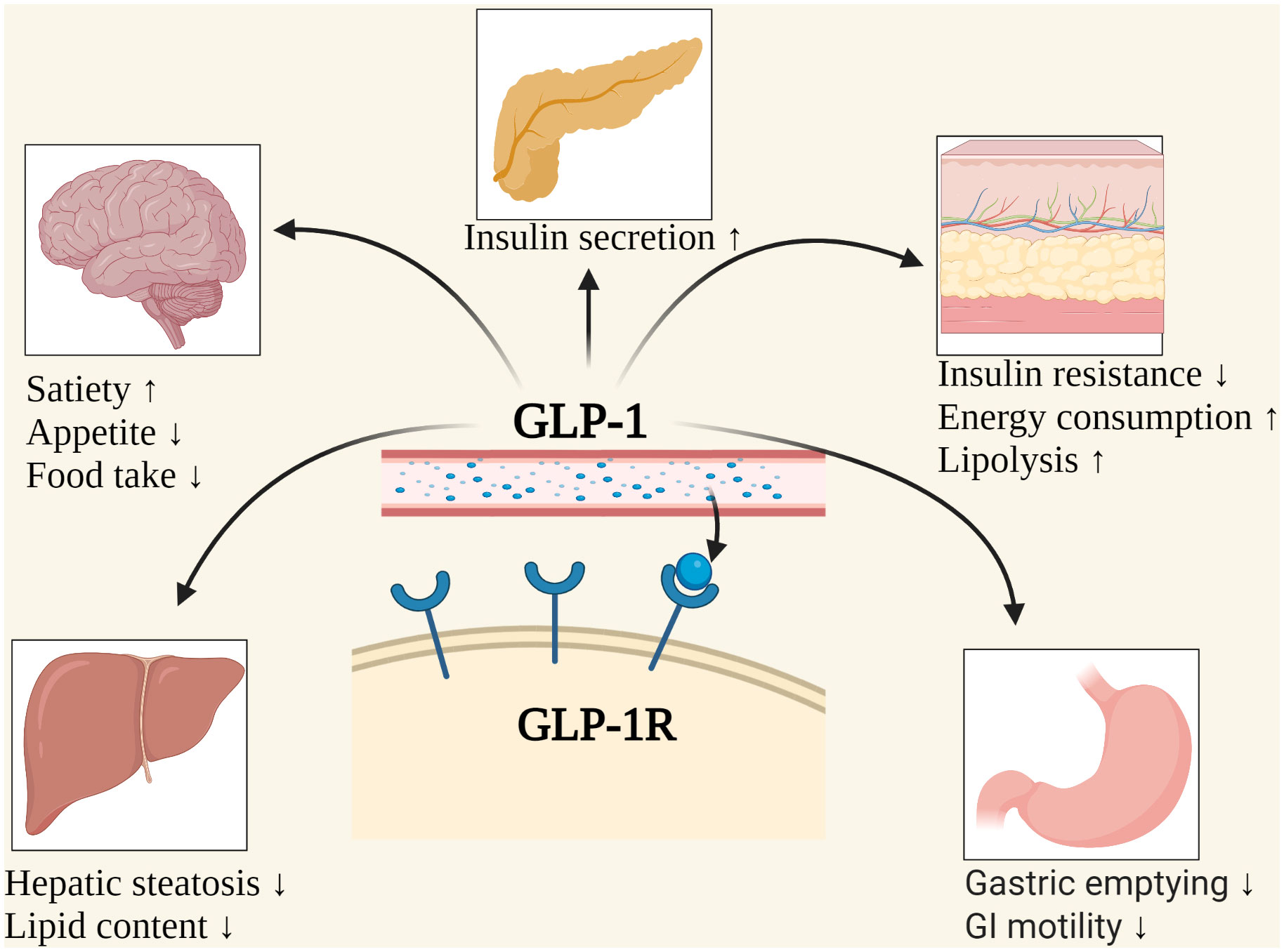
GLP-1とは
腸から出るホルモン
です。
食事をすると腸から分泌され
・膵臓に「インスリンを出して」と伝える
・胃の動きをゆっくりにする
・満腹感を出す
という働きをします。
つまり簡単に言うと
血糖を下げながら食欲を抑えるホルモン
です。
この働きを利用した薬が
GLP-1受容体作動薬
です。
GLP-1薬の特徴
この薬は従来の糖尿病薬と違い
・低血糖が少ない
・体重が減る
・心臓病リスクを下げる
というメリットがあります。
そのため現在は
糖尿病治療の中心的な薬
になりつつあります。
さらに最近では
肥満治療
にも使われています。
しかし問題があった
GLP-1薬の多くは
注射
です。
代表的な薬は
・オゼンピック
・マンジャロ
・トルリシティ
などです。
週1回の注射ですが
それでも
「できれば飲み薬がいい」
という患者さんは多いです。
世界初の飲み薬GLP-1
そこで登場したのが
経口セマグルチド
です。
日本では
リベルサス
という名前で発売されています。
これは世界初の
飲み薬GLP-1
です。
ただしこの薬には
少し面倒なルールがあります。
服用するとき
・空腹で飲む
・水は少量
・飲んだ後30分飲食禁止
という制限があります。
つまり
かなり気を使う薬
なのです。
新しい薬「オルフォルグリプロン」
そこで開発されたのが
オルフォルグリプロン
という新しい薬です。
この薬は
普通の飲み薬のように飲めるGLP-1
と言われています。
つまり
・食事制限なし
・服薬ルールなし
という可能性があります。
もしこれが本当なら
糖尿病治療は大きく変わります。
Lancet研究(ACHIEVE-3試験)
この薬の効果を調べた研究が
ACHIEVE-3試験
です。
世界中の病院で行われた
大規模な臨床試験です。
参加人数
1698人
対象
メトホルミンで血糖が十分下がらない
2型糖尿病患者
平均データ
HbA1c
8.3%
BMI
35
糖尿病歴
約9年
観察期間
52週間(1年間)
比較された薬
研究では次の4つが比較されました。
オルフォルグリプロン
12mg
オルフォルグリプロン
36mg
経口セマグルチド
7mg
経口セマグルチド
14mg
HbA1cの結果
HbA1cとは
過去1〜2か月の平均血糖
です。
結果
オルフォルグリプロン12mg
−1.71%
オルフォルグリプロン36mg
−1.91%
セマグルチド7mg
−1.23%
セマグルチド14mg
−1.47%
つまり
オルフォルグリプロンの方が強く血糖を下げました。
特に
オルフォルグリプロン36mg
vs
セマグルチド14mg
では
0.44%の差
がありました。
糖尿病薬の研究では
これは
意味のある差
です。
体重の変化
GLP-1薬は体重も減らします。
今回の研究では
オルフォルグリプロン12mg
−6.1%
オルフォルグリプロン36mg
−8.2%
セマグルチド7mg
−3.9%
セマグルチド14mg
−5.3%
でした。
つまり
体重減少もオルフォルグリプロンの方が大きい
結果でした。
副作用
ただし副作用もあります。
GLP-1薬で多いのは
・吐き気
・下痢
・嘔吐
・食欲低下
などです。
今回の研究では
消化器症状
オルフォルグリプロン
約58%
セマグルチド
約37〜45%
でした。
つまり
副作用は少し多い
傾向がありました。
治療中止
副作用で薬をやめた人は
オルフォルグリプロン
約9〜10%
セマグルチド
約4〜5%
でした。
つまり
効果は強いが副作用もやや多い
という特徴があります。
まだ発売されているの?
ここが重要です。
実はこの薬
まだ発売されていません。
現在は
承認審査中
です。
アメリカの状況
アメリカでは
FDA(食品医薬品局)
が薬を審査します。
オルフォルグリプロンは現在
FDA審査中
です。
判断予定
2026年4月頃
とされています。
もし承認されれば
2026年中にアメリカ発売
の可能性があります。
どの病気で先に出る?
興味深いことに
最初は
肥満治療薬
として承認される可能性が高いです。
そのあと
糖尿病
で承認される見込みです。
理由は
肥満薬の市場が非常に大きいから
です。
日本ではいつ?
日本ではまだ
申請もされていません。
しかし過去の薬の例を見ると
アメリカ
↓
ヨーロッパ
↓
日本
の順で承認されることが多いです。
多くの場合
1〜2年遅れ
です。
そのため
日本発売は
2027〜2028年頃
と予想されています。
なぜこの薬はすごいの?
この薬の最大の特徴は
小分子GLP-1
という点です。
従来のGLP-1薬は
タンパク質の薬
でした。
そのため
胃酸で壊れやすい。
しかしオルフォルグリプロンは
普通の薬のような構造
です。
そのため
・飲みやすい
・吸収しやすい
・製造しやすい
という利点があります。
まとめ
今回の研究からわかったこと
①新しい飲み薬GLP-1
オルフォルグリプロン
②血糖改善
既存薬より強い可能性
③体重減少
既存薬より大きい
④副作用
胃腸症状は少し多い
⑤現在
まだ未発売
⑥アメリカ
2026年発売の可能性
⑦日本
2027〜2028年頃の可能性
最後に
この薬が承認されれば
糖尿病治療は
大きく変わる可能性があります。
これまで
GLP-1は
注射
が中心でした。
しかしこれからは
飲み薬でも強い治療
ができる時代が来るかもしれません。
糖尿病治療は今
大きな転換点
にあります。
イメージ図(GLP-1の働き)